NEW! Новые европейские рекомендации по артериальной гипертонии 2018 года!
 Рекомендации по ведению артериальной гипертонии Европейского общества кардиологов и Европейского общества по артериальной гипертонии 2018 года
Рекомендации по ведению артериальной гипертонии Европейского общества кардиологов и Европейского общества по артериальной гипертонии 2018 года
Материал подготовлен Виллевальде С.В., Котовская Ю.В., Орлова Я.А.
Центральным событием 28-го Европейского конгресса по артериальной гипертонии и сердечно-сосудистой профилактике стало первое представление новой версии совместных рекомендаций по ведению артериальной гипертонии (АГ) Европейского общества кардиологов и Европейского общества по АГ. Текст документа будет опубликован 25 августа 2018 года одновременно с официальным представлением на конгрессе Европейского общества кардиологов, который состоится 25-29 августа 2018 года в Мюнхене. Публикация полного текста документа несомненно даст повод для анализа и детального сопоставления с рекомендациями американских обществ, представленных в ноябре 2017 года и радикально изменивших диагностические критерии АГ и целевые уровни артериального давления (АД). Цель данного материала - предоставить информацию о ключевых положениях обновленных европейских рекомендаций.
Полностью посмотреть запись пленарного заседания, где были представлены рекомендации, можно на сайте Европейского общества по АГ www.eshonline.org/esh-annual-meeting.
Классификация уровней АД и определение АГ
Эксперты Европейского общества по АГ сохранили классификацию уровней АД и определение АГ и рекомендуют классифицировать АД как оптимальное, нормальное, высокое нормальное и выделять 1, 2 и 3 степень АГ (класс рекомендаций I, уровень доказательности C) (табл.1).
Таблица 1. Классификация клинического АД
|
Категория |
САД, мм рт.ст. |
|
ДАД, мм рт.ст. |
|
Оптимальное |
<120 |
И |
<80 |
|
Нормальное |
120–129 |
и/или |
80–84 |
|
Высокое нормальное |
130–139 |
и/или |
85–89 |
|
АГ 1 степени |
140–159 |
и/или |
90–99 |
|
АГ 2 степени |
160–179 |
и/или |
100–109 |
|
АГ 3 степени |
≥180 |
и/или |
≥110 |
|
Изолированная систолическая АГ |
≥140 |
и |
<90 |
Критерием АГ по данным клинического измерения АД остался уровень 140 мм рт.ст. и выше для систолического (САД) и 90 мм рт.ст. и выше - для диастолического (ДАД). Для домашнего измерения АД в качестве критерия АГ сохранено САД 135 мм рт.ст. и выше и/или ДАД 85 мм рт.ст. и выше. По данным суточного мониторирования АД диагностические отрезные точки составили для среднесуточного АД, соответственно, 130 и 80 мм рт.ст., дневного - 135 и 85 мм рт.ст., ночного - 120 и 70 мм рт.ст.(табл.2).
Таблица 2. Диагностические критерии АГ по данным клинического и амбулаторного измерения
|
Категория |
САД, мм рт.ст. |
|
ДАД, мм рт.ст. |
|
Клиническое АД |
≥140 |
и/или |
≥90 |
|
СМАД |
|
|
|
|
Дневное (бодрствование) |
≥135 |
и/или |
≥85 |
|
Ночное (сон) |
≥120 |
и/или |
≥70 |
|
Суточное |
≥130 |
и/или |
≥80 |
|
Домашнее АД |
≥135 |
и/или |
≥85 |
Измерение АД
Диагноз АГ по-прежнему основывается на данных клинического измерения АД, при этом использование амбулаторных методов измерения АД поощряется и подчеркивается взаимодополняющее значение суточного мониторирования (СМАД) и домашнего измерения АД. В отношении офисного измерения АД без присутствия медицинского персонала признано, что в настоящее время недостаточно данных для того, чтобы рекомендовать его для широкого клинического использования.
К преимуществам СМАД относятся: выявление гипертонии белого халата, более сильное прогностическое значение, оценка уровня АД в ночное время, измерение АД в условиях реальной жизни пациента, дополнительная возможность выявления прогностически значимых фенотипов АД, широкая информация при однократном выполнении исследования, включая краткосрочную вариабельность АД. К ограничениям СМАД относят дороговизну и ограниченную доступность исследования, а также его возможное неудобство для пациента.
К преимуществам домашнего измерения АД относят выявление гипертонии белого халата, экономичность и широкую доступность, измерение АД в привычных условиях, когда пациент более расслаблен, чем на приеме у врача, участие пациента в измерении АД, возможность повторного использования в течение длительных периодов времени и оценку вариабельности «день ото дня». Недостатком метода считают возможность получения измерений только в покое, вероятность ошибочных измерений и отсутствие измерений в период сна.
В качестве показаний для выполнения амбулаторного измерения АД (СМАД или домашнего АД) рекомендованы следующие: состояния, когда высока вероятность гипертонии белого халата (АГ 1 степени при клиническом измерении, значительное повышение клинического АД без поражения органов-мишеней, связанных с АГ), состояния, когда высоко вероятна скрытая АГ (высокое нормальное АД по данным клинического измерения, нормальное клиническое АД у пациента с поражением органов-мишеней или высоким общим сердечно-сосудистым риском), постуральная и постпрандиальная гипотония у пациентов, не получающих и получающих антигипертензивную терапию, оценка резистентной гипертонии, оценка контроля АД, особенно у пациентов высокого риска, чрезмерно выраженная реакция АД на физическую нагрузку, значительная вариабельность клинического АД, оценка симптомов, указывающих на гипотонию при проведении антигипертензивной терапии. Специфическим показанием для выполнения СМАД считается оценка ночного АД и ночного снижения АД (например, при подозрении на ночную АГ у пациентов с апноэ во сне, хронической болезнью почек (ХБП), сахарным диабетом (СД), эндокринной АГ, автономной дисфункцией).
Скрининг и диагностика АГ
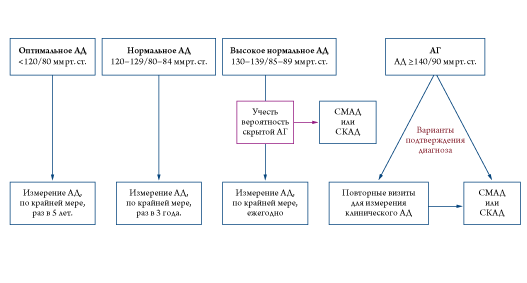
Рекомендуется использовать следующий алгоритм скрининга и диагностики АГ (рис. 1).
Для диагностики АГ в качестве первого шага рекомендуется клиническое измерение АД. При выявлении АГ рекомендуется либо измерять АД на повторных визитах (за исключением случаев повышения АД 3 степени, особенно у пациентов высокого риска), либо выполнять амбулаторное измерение АД (СМАД или самоконтроль АД (СКАД)). На каждом визите должно выполняться 3 измерения с интервалом 1-2 мин, дополнительное измерение должно быть выполнено, если разница между первыми двумя измерениями составляет более 10 мм рт.ст. За уровень АД пациента принимают среднее двух последних измерений (IC). Амбулаторное измерение АД рекомендуется в ряде клинических ситуаций, таких как выявление гипертонии белого халата или скрытой АГ, количественной оценки эффективности лечения, выявления нежелательных явлений (симтомной гипотонии) (IA).
При выявлении гипертонии белого халата или скрытой АГ рекомендуются меры по изменению образа жизни для снижения сердечно-сосудистого риска, а также регулярное наблюдение с использованием амбулаторного измерения АД (IC). У пациентов с гипертонией белого халата может быть рассмотрено медикаментозное лечение АГ при наличии поражения органов-мишеней, связанного с АГ, или при высоком/очень высоком сердечно-сосудистом риске (IIbC), но рутинное назначение лекарств, снижающих АД, не показано (IIIC).
У пациентов со скрытой АГ следует рассмотреть назначение медикаментозной антигипертензивной терапии для нормализации амбулаторного АД (IIaC), а у пациентов, получающих лечение, с неконтролируемым амбулаторным АД - интенсификацию антигипертензивной терапии в виду высокого риска сердечно-сосудистых осложнений (IIaC).
Касательно измерения АД нерешенным остается вопрос об оптимальном методе измерения АД у пациентов с фибрилляцией предсердий.
Рисунок 1. Алгоритм скрининга и диагностики АГ.
Классификация АГ и стратификация по риску развития сердечно-сосудистых осложнений
В Рекомендациях сохраняется подход к определению общего сердечно-сосудистого риска по SCORE с учетом того, что у пациентов с АГ этот риск значительно возрастает при наличии поражения органов-мишеней, свяазанного с АГ (особенно, гипертрофии левого желудочка, ХБП). К числу факторов, влияющих на сердечно-сосудистый прогноз у пациентов с АГ, добавлен (точнее, возвращен) уровень мочевой кислоты, добавлены ранняя менопауза, психосоциальные и экономические факторы, частота сердечных сокращений в покое 80 уд/мин и более. К бессимптомному поражению органов-мишеней, связанных с АГ, отнесена умеренная ХБП со скоростью клубочковой фильтрации (СКФ)<60 мл/мин/1,73м2, и тяжелая ХБП с СКФ <30 мл/мин/1,73 м2 (расчет по формуле CKD-EPI), а также выраженная ретинопатия с геморрагиями или экссудатами, отеком соска зрительного нерва. Бессимптомное поражение почек также определяется по наличию микроальбуминурии или повышенному отношению альбумин/креатинин в моче.
Перечень установленных заболеваний сердечно-сосудистой системы дополнен наличием атеросклеротических бляшек при визуализирующих методах исследования и фибрилляцией предсердий.
Введен подход к классификации АГ по стадиям заболевания (гипертонической болезни) с учетом уровня АД, наличия факторов риска, влияющих на прогноз, поражения органов-мишеней, ассоциированного с АГ, и коморбидных состояний (табл. 3).
Классификация охватывает диапазон АД от высокого нормального до АГ 3 степени.
Выделено 3 стадии АГ (гипертонической болезни). Стадия АГ не зависит от уровня АД, определяется наличием и тяжестью поражения органов-мишеней.
Стадия 1 (неосложненная) - могут быть другие факторы риска, но поражение органов-мишеней отсутствует. На этой стадии к категории высокого риска отнесены пациенты с АГ 3 степени, независимо от количества факторов риска, а также пациенты с АГ 2 степени с 3-мя и более факторами риска. К категории умеренного-высокого риска относятся пациенты с АГ 2 степени и 1-2 факторами риска, а также с АГ 1 степени с 3-мя и более факторами риска. К категории умеренного риска - пациенты с АГ 1 степени и 1-2 факторами риска, АГ 2 степени без факторов риска. Низкому-умеренному риску соответствуют пациенты с высоким нормальным АД и 3 и более факторами риска. Остальные пациенты отнесены к категории низкого риска.
Стадия 2 (бессимптомная) подразумевает наличие бессимптомного поражения органов-мишеней, связанного с АГ; ХБП 3 стадии; СД без поражения органов-мишеней и предполагает отсутствие симптомных сердечно-сосудистых заболеваний. Состояние органов-мишеней, соответствующее 2 стадии, при высоком нормальном АД относит пациента к группе умеренного-высокого риска, при повышении АД 1-2 степени - к категории высокого риска, 3 степени - к категории высокого-очень высокого риска.
Стадия 3 (осложненная) определяется наличием симптомных сердечно-сосудистых заболеваний, ХБП 4 стадии и выше, СД с поражением органов-мишеней. Эта стадия, независимо от уровня АД, относит пациента к категории очень высокого риска.
Оценка органных поражений рекомендуется не только для определения риска, но и для мониторирования на фоне лечения. Высоким прогностическим значением обладает изменение на фоне лечения электро- и эхокардиографических признаков гипертрофии левого желудочка, СКФ; умеренным - динамика альбуминурии и лодыжечно-плечевого индекса. Не имеет прогностического значения изменение толщины интимо-медиального слоя сонных артерий. Недостаточно данных для заключения о прогностическом значении динамики скорости пульсовой волны. Отсутствуют данные о значении динамики признаков гипертрофии левого желудочка по данным магнитно-резонансного исследования.
Для снижения сердечно-сосудистого риска подчеркивается роль статинов, в том числе для большего снижения риска при достижении контроля АД. Назначение антитромбоцитарной терапии показано для вторичной профилактики и не рекомендуется с целью первичной профилактики пациентам без сердечно-сосудистых заболеваний.
Таблица 3. Классификация АГ по стадиям заболевания с учетом уровня АД, наличия факторов риска, влияющих на прогноз, поражения органов-мишеней, ассоциированного с АГ и коморбидных состояний
| Стадия гипертонической болезни |
Другие ФР, ПОМ и заболевания |
Высокое нормальное АД |
АГ 1 степени |
АГ 2 степени |
АГ 3 степени |
|
Стадия 1 (неосложненная) |
Других ФР нет |
Низкий риск |
Низкий риск |
Умеренный риск |
Высокий риск |
|
1-2 ФР |
Низкий риск |
Умеренный риск |
Умеренный - высокий риск |
Высокий риск |
|
|
3 и более ФР |
Низкий-умеренный риск |
Умеренный - высокий риск |
Высокий риск |
Высокий риск |
|
|
Стадия 2 (бессимптомная) |
АГ-ПОМ, ХБП 3 стадии или СД без ПОМ |
Умеренный - высокий риск |
Высокий риск |
Высокий риск |
Высокий- очень высокий риск |
|
Стадия 3 (осложненная) |
Симптомные ССЗ, ХБП ≥ 4 стадии или СД с ПОМ |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
Очень высокий риск |
ПОМ - поражение органов-мишеней, АГ-ПОМ - поражение органов-мишеней, связанное с АГ, ФР - факторы риска, ССЗ - сердечно-сосудистые заболевания, СД - сахарный диабет, ХБП - хроническая болезнь почек
Начало антигипертензивной терапии
Всем пациентам с АГ или высоким нормальным АД рекомендуются изменения образа жизни. Время начала лекарственной терапии (одномоментно с немедикаментозными вмешательствами или отсроченно) определяется уровнем клинического АД, уровнем сердечно-сосудистого риска, наличием поражения органов-мишеней или сердечно-сосудистых заболеваний (рис. 2). По-прежнему, безотлагательное начало медикаментозной антигипертензивной терапии рекомендуется всем пациентам с АГ 2 и 3 степени независимо от уровня сердечно-сосудистого риска (IA), при этом целевой уровень АД должен быть достигнут не позднее, чем через 3 мес.
У пациентов с АГ 1 степени следует начинать с рекомендаций изменений образа жизни с последующей оценкой их эффективности в отношении нормализации АД (IIB). Пациентам с АГ 1 степени с высоким/ очень высоким сердечно-сосудистым риском, с сердечно-сосудистыми заболеваниями, заболеваниями почек или признаками поражения органов-мишеней медикаментозная антигипертензивная терапия рекомендуется одновременно с началом вмешательств по изменению образа жизни (IA [IB – в предыдущей версии Рекомендаций]). Более решительным (IA) по сравнению с Рекомендациями 2013 года (IIaB) выглядит подход к началу медикаментозной антигипертензивной терапии у пациентов с АГ 1 степени с низким-умеренным сердечно-сосудистым риском без заболеваний сердца или почек, без признаков поражения органов-мишеней при отсутствии нормализации АД через 3-6 месяцев начальной стратегии изменений образа жизни.
Новым положением Рекомендаций 2018 года является возможность лекарственной терапии у пациентов с высоким нормальным АД (130-139/85-89 мм рт.ст.) при наличии очень высокого сердечно-сосудистого риска вследствие наличия сердечно-сосудистых заболеваний, особенно ишемической болезни сердца (ИБС) (IIbA). Согласно Рекомендациям 2013 года медикаментозная антигипертензивная терапия пациентам с высоким нормальным АД была не показана (IIIA).
Одним из новых концептуальных подходов в версии европейских рекомендаций 2018 года является менее консервативная тактика в отношении контроля АД у пожилых. Эксперты предлагают более низкие отрезные уровни АД для начала антигипертензивной терапии и более низкие целевые уровни АД у пожилых пациентов, подчеркивая важность оценки биологического, а не хронологического возраста пациента с учетом старческой астении, способности к самообслуживанию, переносимости терапии.
У «крепких» пожилых пациентов (fit older) (даже в возрасте >80 лет) антигипертензивная терапия и изменения образа жизни рекомендуются при уровне САД ≥160 мм рт.ст. (IA). Повышен класс рекомендаций и уровень доказательности (до IA против IIbC в 2013 году) в отношении антигипертензивной лекарственной терапии и изменений образа жизни у «крепких» пожилых пациентов (> 65 лет, но не старше 80 лет) при уровне САД в диапазоне 140-159 мм рт.ст., при условии хорошей переносимости лечения. При условии хорошей переносимости терапии лекарственную терапию можно рассмотреть и у хрупких пожилых пациентов (IIbB).
Следует иметь в виду, что достижение пациентом определенного возраста (даже 80 лет и более) не является основанием для не назначения или отмены антигипертензивной терапии (IIIA), при условии ее хорошей переносимости.
Рисунок 2. Начало изменений образа жизни и медикаментозной антигипертензивной терапии при различных уровнях клинического АД.
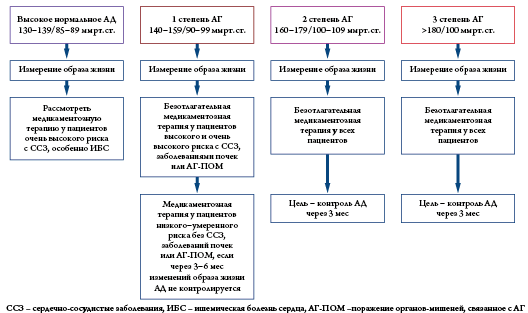
Примечания: ССЗ – сердечно-сосудистые заболевания, ИБС – ишемическая болезнь сердца, АГ-ПОМ –поражение органов-мишеней, связанное с АГ
Целевые уровни АД
В преддверии оглашения Рекомендаций 2018 года одним из наиболее интригующих был вопрос, поддержат ли европейские эксперты позицию американских обществ о снижении целевых уровней АД.
Представляя свое отношение к результатам исследования SPRINT, которые были приняты во внимание в США при формулировании новых критериев диагностики АГ и целевых уровней АД, европейские эксперты указывают на то, что офисное измерение АД без присутствия медперсонала ранее не использовалось ни в одном из рандомизированных клинических исследований, послуживших доказательной базой для принятия решений по лечению АГ. При измерении АД без присутствия медперсонала нет эффекта белого халата, и по сравнению с обычным измерением уровень САД может быть ниже на 5-15 мм рт.ст. Предполагается, что уровни САД в исследовании SPRINT могут соответствовать уровням САД при обычном измерении 130-140 и 140-150 мм рт.ст. в группах более и менее интенсивной антигипертензивной терапии.
Эксперты признают существование убедительных доказательств пользы от снижения САД ниже 140 и даже 130 мм рт.ст. Приводятся данные крупного мета-анализа рандомизированных клинических исследований (Ettehad D, et al. Lancet. 2016;387(10022):957-967), показавшего значимое уменьшение риска развития основных ассоциированных с АГ сердечно-сосудистых осложнений при снижении САД на каждые 10 мм рт.ст. при исходном уровне 130-139 мм рт.ст. (то есть при достижении на лечении уровня САД менее 130 мм рт.ст.): риска ИБС на 12%, инсульта – на 27%, сердечной недостаточности – на 25%, основных сердечно-сосудистых событий – на 13%, смерти от любой причины – на 11%. Кроме того, в другом мета-анализе рандомизированных исследований (Thomopoulos C, et al, J Hypertens. 2016;34(4):613-22) также было продемонстрировано снижение риска основных сердечно-сосудистых исходов при достижении уровня САД менее 130 или ДАД менее 80 мм рт.ст. по сравнению с менее интенсивным снижением АД (при этом средние уровни АД составили 122,1/72,5 и 135,0/75,6 мм рт.ст.).
Тем не менее, европейские эксперты приводят и доводы в поддержку консервативного подхода к целевым уровням АД:
- нарастающая польза от снижения АД уменьшается по мере снижения целевых уровней АД;
- достижение более низких уровней АД на фоне антигипертензивной терапии ассоциируется с более высокой частотой серьезных нежелательных явлений и прекращением терапии;
- в настоящее время менее 50% пациентов, получающих антигипертензивную терапию, достигают целевого уровня САД <140 мм рт.ст.;
- доказательства пользы более низких целевых уровней АД менее убедительны в нескольких важных субпопуляциях пациентов с АГ: пожилых, с СД, ХБП, ИБС.
В итоге, европейские рекомендации 2018 года обозначают в качестве первичной цели достижение целевого уровня АД менее 140/90 мм рт.ст. у всех пациентов (IA). При условии хорошей переносимости терапии рекомендуется снижать АД до 130/80 мм рт.ст. или ниже у большинства пациентов (IA). В качестве целевого уровня ДАД следует рассматривать уровень ниже 80 мм рт.ст. у всех пациентов с АГ независимо от уровня риска или коморбидных состояний (IIaB).
Вместе с тем, один и тот же уровень АД не может быть применим ко всем пациентам с АГ. Различия в целевых уровнях САД определяются возрастом пациентов и коморбидными состояниями. Предлагаются более низкие целевые уровни САД - 130 мм рт.ст. или ниже - для пациентов с СД (при условии тщательного мониторирования нежелательных явлений) и ИБС (табл. 4). У пациентов с инсультом в анамнезе следует рассмотреть целевой уровень САД 120 (<130) мм рт.ст. Пациентам с АГ 65 лет и старше или имеющим ХБП рекомендуется достижение целевого уровня САД 130 (<140) мм рт.ст.
Таблица 4. Целевые уровни САД у некоторых субпопуляций пациентов с АГ
|
Пациенты с АГ |
Целевые уровни САД, мм рт.ст. |
|
Класс рекомендаций, уровень доказательств |
|
Возраст <65 лет |
120 до <130 |
рекомендуется |
IA |
|
Возраст ≥65 лет |
130 до <140 |
рекомендуется |
IA* |
|
СД |
130 или ниже** |
рекомендуется |
IA |
|
ИБС |
130 или ниже |
Рекомендуется |
IA |
|
ХБП |
130 до <140 |
Рекомендуется |
IA |
|
Инсульт в анамнезе/ ТИА |
120 до <130 |
Следует рассмотреть |
IIaB |
Примечания: СД – сахарный диабет, ИБС – ишемическая болезнь сердца, ХБП – хроническая болезнь почек, ТИА – транзиторная ишемическая атака; *- тщательное мониторирование нежелательных явлений; **- если переносится.
Суммирующая позиция Рекомендаций 2018 года по целевым диапазонам офисного АД представлена в таблице 5. Новым положением, имеющим важное значение для реальной клинической практики, является обозначение уровня, ниже которого не следует снижать АД: для всех пациентов он составляет 120 и 70 мм рт.ст.
Таблица 5. Целевые диапазоны клинического АД
|
Возраст, лет |
Целевые диапазоны офисного САД, мм рт.ст. |
Целевой диапазон клинического ДАД, мм рт.ст. |
||||
|
АГ |
+СД |
+ХБП |
+ИБС |
+инсульт/ ТИА |
||
|
18-<65 |
Цель до <130 или ниже если переносится Не ниже <120 |
Цель до <130 или ниже если переносится Не ниже <120 |
Цель до <140 до 130 если переносится
|
Цель до <130 или ниже если переносится Не ниже <120 |
Цель до <130 или ниже если переносится Не ниже <120 |
<80 до 70 |
|
65-79 |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
<80 до 70 |
|
≥80 |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
Цель до <140 до 130 если переносится |
<80 до 70 |
|
Целевой диапазон клинического ДАД, мм рт.ст. |
<80 до 70 |
<80 до 70 |
<80 до 70 |
<80 до 70 |
<80 до 70 |
|
Примечания: СД – сахарный диабет, ИБС – ишемическая болезнь сердца, ХБП – хроническая болезнь почек, ТИА – транзиторная ишемическая атака.
Наряду с оптимальными целевыми уровнями амбулаторного АД (СМАД и СКАД) открытыми остаются вопросы о целевых уровнях АД у молодых пациентов с АГ и низким сердечно-сосудистым риском, целевом уровне ДАД.
Изменения образа жизни
Лечение АГ включает изменения образа жизни и медикаментозную терапию. Многие пациенты потребуют лекарственной терапии, но изменения образа имеют важное значение. Они могут предотвратить или отсрочить развитие АГ и снизить сердечно-сосудистый риск, отсрочить или устранить необходимость медикаментозной терапии у пациентов с АГ 1 степени, усилить эффекты антигипертензивной терапии. Однако изменения образа жизни никогда не должны становиться поводом для откладывания медикаментозной терапии у пациентов высокого сердечно-сосудистого риска. Основным недостатком немедикаментозных вмешательств является низкая приверженность пациентов к их соблюдению и снижение ее с течением времени.
К рекомендованным изменениям образа жизни с доказанным снижающим действием на АД относятся: ограничение соли, не более чем умеренное употребление алкоголя, большое потребление овощей и фруктов, снижение и удержание массы тела, регулярные физические нагрузки. Кроме того, обязательной является настоятельная рекомендация отказа от курения. Табакокурение обладает острым прессорным эффектом, который может повышать амбулаторное дневное АД. Отказ от курения, помимо влияния на АД, имеет также важное значение для снижения сердечно-сосудистого риска и профилактики рака.
В предыдущей версии рекомендаций уровни доказательств для мероприятий изменения образа жизни подразделялись в отношении влияния на АД и другие сердечно-сосудистые факторы риска и на жесткие конечные точки (сердечно-сосудистые исходы). В Рекомендациях 2018 года эксперты указали объединенный уровень доказательств. Пациентам с АГ рекомендуются следующие изменения образа жизни:
- Ограничение потребления соли до 5 г в сутки (IA). Более жесткая позиция по сравнению с версией 2013 года, где рекомендовалось ограничение до 5-6 г в сутки;
- Ограничение потребления алкоголя до 14 единиц в неделю для мужчин, до 7 единиц в неделю для женщин (1 единица – 125 мл вина или 250 мл пива) (IA). В версии 2013 года потребление алкоголя рассчитывалось по граммам этанола в сутки;
- Следует избегать обильного употребления алкоголя (IIIA). Новое положение;
- Увеличение потребления овощей, свежих фруктов, рыбы, орехов, ненасыщенных жирных кислот (оливкового масла); потребление молочных продуктов с низким содержанием жира; низкое потребление красного мяса (IA). Эксперты особо подчеркнули необходимость увеличения потребления оливкового масла;
- Контроль массы тела, избегать ожирения (индекс массы тела (ИМТ) >30 кг/м2 или окружность талии более 102 см у мужчин и более 88 см у женщин), поддерживать здоровый ИМТ (20-25 кг/м2) и окружность талии (менее 94 см у мужчин и менее 80 см у женщин) для снижения АД и сердечно-сосудистого риска (IA);
- Регулярные аэробные физические нагрузки (не менее 30 минут умеренной динамической физической активности в течение 5–7 дней в неделю) (IA);
- Отказ от курения, меры поддержки и помощи, направление пациентов в программы отказа от курения (IB).
Нерешенными остаются вопросы об оптимальном уровне потребления соли для снижения сердечно-сосудистого риска и риска смерти, эффектах других немедикаментозных вмешательств в отношении сердечно-сосудистых исходов.
Стратегия медикаментозного лечения АГ
В новых Рекомендациях в качестве базовой антигипертензивной терапии сохраняются 5 классов препаратов: ингибиторы АПФ (ИАПФ), блокаторы рецепторов ангиотензина II (БРА), бета-блокаторы (ББ), антагонисты кальция (АК), диуретики (тиазидные и тазидоподобные (ТД), такие как хлорталидон или индапамид) (IA). При этом обозначены некоторые изменения в позиции ББ. Они могут быть назначены в качестве антигипертензивных препаратов при наличии специфических клинических ситуаций, таких как сердечная недостаточность, стенокардия, перенесенный инфаркт миокарда, необходимость контроля ритма, беременность или ее планирование. В качестве абсолютных противопоказаний к ББ включена брадикардия (ЧСС менее 60 уд/мин) и исключена хроническая обструктивная болезнь легких, как относительное противопоказание к их назначению (табл. 6).
Таблица 6. Абсолютные и относительные противопоказания к назначению основных антигипертензивных препаратов.
|
Класс препаратов |
Абсолютные противопоказания |
Относительные противопоказания |
|
Диуретики |
Подагра |
Метаболический синдром Нарушение толерантности к глюкозе Беременность Гиперкальциемия Гипокалиемия |
|
Бета-блокаторы |
Бронхиальная астма Атриовентрикулярная блокада 2-3 степени Брадикардия (ЧСС <60 ударов в минуту)* |
Метаболический синдром Нарушение толерантности к глюкозе Спортсмены и физически активные пациенты |
|
Дигидропиридиновые АК |
|
Тахиаритмии Сердечная недостаточность (ХСН с низкой ФВ ЛЖ, II-III ФК) Исходная тяжелая отечность нижних конечностей* |
|
Недигидропиридиновые АК (верапамил, дилтиазем) |
Сино-атриальная и атриовентрикулярная блокада высоких градаций Тяжелая дисфункция левого желудочка (ФВ ЛЖ<40%) Брадикардия (ЧСС <60 ударов в минуту)* |
Запоры* |
|
ИАПФ |
Беременность Ангионевротический отек в анамнезе Гиперкалиемия (калий >5,5 ммоль/л) 2-сторонний стеноз почечных артерий |
Женщины детородного возраста без надежной контрацепции* |
|
БРА |
Беременность Гиперкалиемия (калий >5,5 ммоль/л) 2-сторонний стеноз почечных артерий |
Женщины детородного возраста без надежной контрацепции* |
Примечания: ФВ ЛЖ – фракция выброса левого желудочка, ФК – функциональный класс. * – Жирным шрифтом выделены изменения по сравнению с рекомендациями 2013 г.
Эксперты сделали особый акцент на начало терапии с 2-х препаратов для большинства пациентов. Основным аргументом для использования комбинированной терапии в качестве начальной стратегии являются обоснованные опасения относительно того, что при назначении одного препарата с перспективой дальнейшей титрации дозы или присоединения второго препарата на последующих визитах, большинство пациентов останется на недостаточно эффективной монотерапии в течение длительного периода времени.
Монотерапия сочтена приемлемой в качестве стартовой для пациентов низкого риска с АГ 1 степени (если САД <150 мм рт.ст.) и очень пожилых пациентов (старше 80 лет), а также у пациенто со старческой астенией, независимо от хронологического возраста (табл. 7).
Одной из важнейших составляющих успешного контроля АД названа приверженность пациентов лечению. В этом отношении комбинации двух или более антигипертензиыных препаратов, объединенных в одной таблетке, имеют преимущества перед свободными комбинациями. В новых Рекомендациях 2018 года повышен класс и уровень доказанности инициации терапии с двойной фиксированной комбинации (стратегия «одной таблетки») до IВ.
Рекомендованными комбинациями остаются сочетания блокаторов РААС (ИАПФ или БРА) с АК или ТД, предпочтительно в «одной таблетке» (IA). Отмечено, что и другие препараты из 5 основных классов могут применяться в комбинациях. При неэффективности двойной терапии должен быть назначен третий антигипертензивный препарат. В качестве базовой сохраняет свои приоритеты тройная комбинация блокаторов РААС (ИАПФ или БРА), АК с ТД (IA). Если целевые уровни АД не достигаются на трехкомпонентной терапии, рекомендовано присоединение малых доз спиронолактона. При его непереносимости могут быть использованы эплеренон, или амилорид, или высокие дозы ТД, или петлевые диуретики. К терапии также могут быть добавлены бета- или альфа-блокаторы.
Таблица 7. Алгоритм медикаментозного лечения неосложненной АГ (также может быть использован для пациентов с поражением органов-мишеней, церебоваскулярной болезнью, сахарным диабетом и периферическим атеросклерозом)
|
Этапы терапии
|
Препараты |
Примечания |
|
Начальная терапия Двойная комбинация (предпочтительно в 1 таблетке) |
ИАПФ или БРА + АК или ТД |
Монотерапия для пациентов низкого риска с САД <150 мм рт.ст., очень пожилых (>80 лет) и пациентов со старческой астенией |
|
2 этап Тройная комбинация (предпочтительно в 1 таблетке) |
ИАПФ или БРА + АК + ТД |
|
|
3 этап Тройная комбинация (предпочтительно в 1 таблетке) + спиронолактон, при его непереносимости, другой препарат |
ИАПФ или БРА +АК + ТД + спиронолактон (25-50мг 1 раз в сутки) или другой диуретик, альфа- или бета-блокатор |
Эта ситуация расценивается как резистентная АГ и требует направления в специализированный центр для дополнител ьного обследования |
|
Назначение ББ возможно рассмотреть на любом этапе терапии в специфических клинических ситуациях, таких как сердечная недостаточность, стенокардия, перенесенный инфаркт миокарда, фибрилляция предсердий, беременность или ее планирование. |
||
В Рекомендациях представлены подходы к ведению больных АГ с коморбидными состояниями. При сочетании АГ с ХБП, как и в предыдущих Рекомендациях, указывается на обязательность замены ТД на петлевые диуретики при снижении СКФ менее 30 мл/мин/1,73 м2 (табл. 8), а также невозможность назначения двух блокаторов РААС (IIIA). Обсуждается вопрос «индивидуализации» терапии в зависимости от переносимости лечения, показателей функции почек и электролитов (IIаC).
Таблица 8. Алгоритм медикаментозного лечения АГ в сочетании с ХБП
|
Этапы терапии
|
Препараты |
Примечания |
|
ХБП (СКФ <60 мл/мин/1,73 м2 с наличием или отсутствием протеинурии) |
||
|
Начальная терапия Двойная комбинация (предпочтительно в 1 таблетке) |
ИАПФ или БРА + АК или ТД/ТПД (или петлевой диуретик*) |
Назначение ББ возможно рассмотреть на любом этапе терапии в специфических клинических ситуациях, таких как сердечная недостаточность, стенокардия, перенесенный инфаркт миокарда, фибрилляция предсердий, беременность или ее планирование. |
|
2 этап Тройная комбинация (предпочтительно в 1 таблетке) |
ИАПФ или БРА + АК + ТД (или петлевой диуретик*) |
|
|
3 этап Тройная комбинация (предпочтительно в 1 таблетке) + спиронолактон** или другой препарат |
ИАПФ или БРА+АК+ ТД + спиронолактон** (25-50 мг 1 раз в сутки) или другой диуретик, альфа- или бета-блокатор |
|
|
*- если рСКФ<30 мл/мин/1,73м2 ** - предостережение: назначение спиронолактона сопряжено с высоким риском гиперкалиемии, особенно если исходно рСКФ <45 мл/мин/1,73 м2, а калий ≥4,5 ммоль/л
|
||
Более существенные особенности имеет алгоритм медикаментозного лечения АГ в сочетании с ишемической болезнью сердца (ИБС) (табл. 9). У пациентов с инфарктом миокарда в анамнезе в состав терапии рекомендовано включить ББ и блокаторы РААС (IА), при наличии стенокардии предпочтение должно быть отдано ББ и/или АК (IА).
Таблица 9. Алгоритм медикаментозного лечения АГ в сочетании с ИБС.
|
Этапы терапии
|
Препараты |
Примечания |
|
Начальная терапия Двойная комбинация (предпочтительно в 1 таблетке) |
ИАПФ или БРА + ББ или АК или АК + ТД или ББ или ББ + ТД |
Монотерапия для пациентов с АГ 1 степени, очень пожилых (>80 лет) и «хрупких».
Рассмотреть начало терапии при САД ≥130 мм рт.ст. |
|
2 этап Тройная комбинация (предпочтительно в 1 таблетке) |
Тройная комбинация вышеперечисленных препаратов |
|
|
3 этап Тройная комбинация (предпочтительно в 1 таблетке) + спиронолактон или другой препарат |
К тройной комбинации добавить спиронолактон (25-50 мг 1 раз в сутки) или другой диуретик, альфа- или бета-блокатор |
Эта ситуация расценивается как резистентная АГ и требует направления в специализированный центр для дополнительного обследования |
Очевидный выбор препаратов предложен для пациентов с хронической сердечной недостаточностью (ХСН). У пациентов с ХСН и низкой ФВ рекомендовано применение ИАПФ или БРА и ББ, а также, при необходимости диуретиков и/или антагонистов минералокортикоидных рецепторов (IА). Если целевое АД не достигнуто, предполагается возможность добавления дигидропиридиновых АК (IIbC). Поскольку ни одна группа препаратов не доказала своего превосходства у пациентов с сохраненной ФВ, можно применять все 5 классов антигипертензивных средств (IC). У пациентов с гипертрофией левого желудочка рекомендуется назначение блокаторов РААС в комбинации с АК и ТД (I А).
Длительное наблюдение пациентов с АГ
Снижение АД развивается через 1-2 недели с момента начала терапии и продолжается в течение последующих 2-х месяцев. В течение этого периода важно назначить первый визит для оценки эффективности лечения и контроля за развитием побочных эффектов препаратов. Последующий контроль АД должен быть осуществлен на 3-м и 6-м месяцах терапии. Оценить динамику факторов риска и выраженность поражения органов-мишеней следует через 2 года.
Особое внимание уделено наблюдению пациентов с высоким нормальным АД и гипертонией «белого халата», которым было принято решение не назначать медикаментозную терапию. Они должны быть ежегодно осмотрены для оценки АД, динамики факторов риска и изменений образа жизни.
В Рекомендациях ставится задача повысить роль медицинских сестер и фармацевтов в обучении, наблюдении и поддержке пациентов с АГ, как важной составляющей общей стратегии контроля АД.
На всех этапах наблюдения за пациентом необходимо оценивать приверженность лечению как ключевую причину плохого контроля АД. С этой целью предложено проведение мероприятий на нескольких уровнях:
- Уровень врача (предоставление информации о рисках, связанных с АГ, и пользе терапии; назначение оптимальной терапии, включающей изменения образа жизни и комбинированную медикаментозную терапию, объединенную в одну таблетку всегда, когда это возможно; более широкое использование возможностей пациента и получение обратной связи от него; взаимодействие с фармацевтами и медицинскими сестрами).
- Уровень пациента (самостоятельный и дистанционный мониторинг АД, использование напоминаний и мотивационных стратегий, участие в образовательных программах, самостоятельная коррекция терапии в соответствии с простыми алгоритмами для пациентов; социальная поддержка).
- Уровень терапии (упрощение терапевтических схем, стратегия «одной таблетки», использование календарных упаковок).
- Уровень системы здравоохранения (развитие систем мониторинга; финансовая поддержка взаимодействия с медицинскими сестрами и фармацевтами; возмещение пациентам затрат на фиксированные комбинации; развитие национальной информационной базы лекарственных назначений, доступной врачам и фармацевтам; увеличение доступности препаратов).
Основные изменения в новых Рекомендациях 2018 года
- Расширение возможностей для использования суточного мониторирования АД и самоконтроля АД в диагностике АГ
- Введение новых целевых диапазонов АД в зависимости от возраста и сопутствующей патологии.
- Уменьшение консерватизма в ведении пациентов пожилого и старческого возраста. Для выбора тактики ведения пациентов пожилого возраста предложено ориентироваться не на хронологический, а на биологический возраст, предполагающий оценку выраженности старческой астении, способности к самообслуживанию и переносимости терапии.
- Внедрение стратегии «одной таблетки» для лечения АГ. Предпочтение отдано назначению фиксированных комбинаций 2-х, а при необходимости 3-х лекарственных препаратов. Начало терапии с 2-х препаратов в 1 таблетке рекомендовано для большинства пациентов.
- Упрощение терапевтических алгоритмов. Предпочтение у большинства пациентов должно быть отдано комбинациям блокатора РААС (ИАПФ или БРА) с АК и/или ТД. ББ должны назначаться только в специфических клинических ситуациях.
- Усиление внимания к оценке приверженности пациентов лечению как основной причине недостаточного контроля АД.
- Повышение роли медицинских сестер и фармацевтов в обучении, наблюдении и поддержке пациентов с АГ как важной составляющей общей стратегии контроля АД.
Запись пленарного заседания 28-го Европейского конгресса по артериальной гипертонии и сердечно-сосудистой профилактике с представлением рекомендаций размещена по адресу http://www.eshonline.org/esh-annual-meeting/
Виллевальде Светлана Вадимовна – д.м.н., профессор, заведующая кафедрой кардиологии ФГБУ «НМИЦ им. В.А. Алмазова» Минздрава России.
Котовская Юлия Викторовна - д.м.н., профессор, заместитель директора по научной работе ОСП Российский геронтологический научно-клинический центр ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России
Орлова Яна Артуровна – д.м.н., профессор кафедры многопрофильной клинической подготовки факультета фундаментальной медицины МГУ имени М.В.Ломоносова, зав. отделом возраст-ассоциированных заболеваний Медицинского научно-образовательного центра МГУ имени М.В.Ломоносова. YAOrlova@mc.msu.ru
Источник: Общество специалистов по сердечной недостаточности, 26.06.2018





